診療内容
消化器外科
上部消化管(胃・食道)疾患
カンファランスを行い、治療方針を検討します。手術適応の際は、腹腔鏡・胸腔鏡手術を中心に多くの手術を外科で行っております。食道・胃の早期がんに対して内視鏡下粘膜下層切開剥離術(ESD) を行っております。また、放射線科と連携し根治的化学放射線治療を行うなど、個々に合った治療を幅広く行っております。食道・胃疾患でお悩みの方は是非ご相談ください。
食道がん
食道とは、喉から胃につながる約25cmの細長い管状臓器です。食物を胃へと輸送する働きをしており、消化吸収機能はありません。
食道癌になるのは男性に多く、女性の6倍と言われており、年齢では60歳代に最も多く発症します。日本人では食道の扁平上皮という粘膜から発生する扁平上皮癌が9割を占めています。喫煙、飲酒は食道扁平上皮癌のリスクファクターであり、両者を併用することで発癌の危険性が増加します。またバレット食道という食道と胃の境界から発生するバレット食道腺癌も増えてきています。
食道がんの症状としては胸がしみるような感覚、食事のつかえ感、胸痛、体重減少、声のかすれなどが挙げられます。
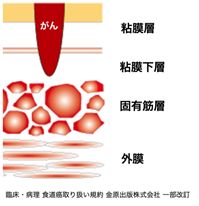
食道の壁は内側から粘膜層、粘膜下層、固有筋層、外膜と4層に分かれています。食道がんは粘膜から発生し、粘膜下層、固有筋層、外膜と深く進展していきます(図1)。粘膜までの癌を早期癌、粘膜下層までの癌を表在癌、固有筋層以深の癌を進行癌と呼びます。食道の壁は他の消化管の壁より1層薄いため、早期に転移が生じることが多く、様々な治療を合わせた集学的治療が必要となります。
図1
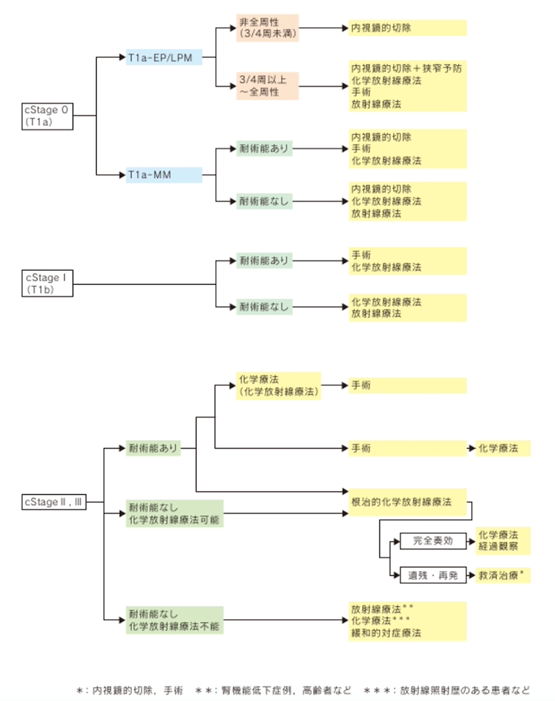
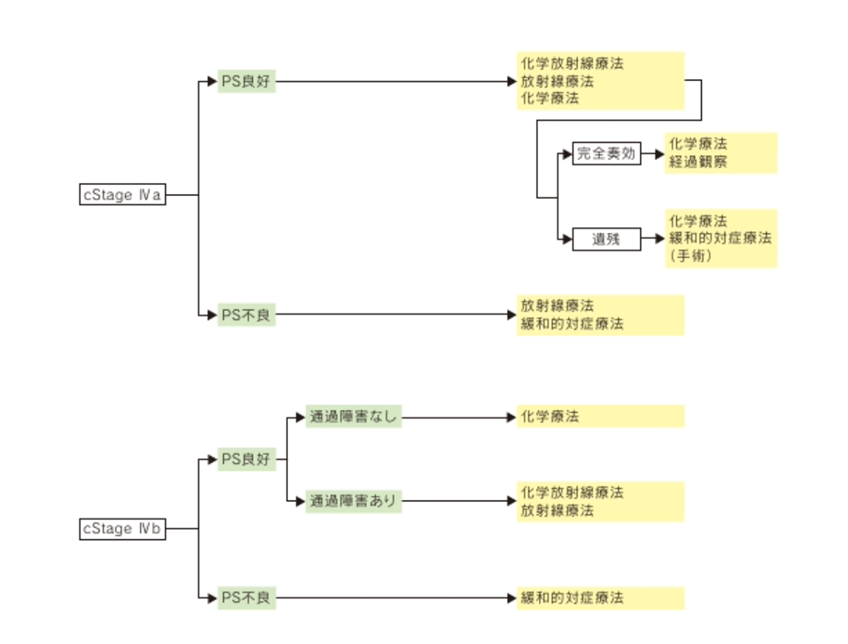
食道がんに対しては病期診断を行い、消化器内科、放射線治療科と密接な連携を行い、進行度と患者さんの全身状態に応じて内視鏡治療、手術療法、化学療法、放射線療法、化学放射線療法を組み合わせて治療を行なっております(図2)。
図2

食道癌診療ガイドライン2017年版 日本食道学会編 金原出版株式会社
- 木曜日午後に食道外科外来を開設しております。手術をはじめとして食道がんの治療をご希望の際はご来院ください。
- 当院は日本食道学会食道外科専門医修練施設で、日本食道学会食道外科専門医の部長牧野浩司を中心に診療しております。
- 2016、2017、2021年の週刊朝日、手術数でわかるがんの「いい病院」、2018年読売新聞社「病院の実力」で食道がん症例数の多い病院として掲載されました。
当科での手術療法は、内視鏡外科学会技術認定医の野村助教が胸腔鏡下食道切除術を中心に行ってきましたが、2023年10月よりダヴィンチXiによるロボット支援下手術を導入致しました。当科では、食道癌診療ガイドラインに沿って治療方針を決定していますが、縦隔鏡食道切除術や開胸手術も患者さんの状況に応じて選択し、手術以外の治療も患者さん一人一人に合う最適な治療を行なってまいります。
当科部長の牧野浩司は腹臥位胸腔鏡下食道切除術の手術成績など学会シンポジウムなどで多数発表を行なっており、2011年、2014年、2017年とタイ王国チェンマイ大学に招聘され、タイの外科医への胸腔鏡下食道切除術のレクチャーや指導を行い、国際的な貢献も行なっております。
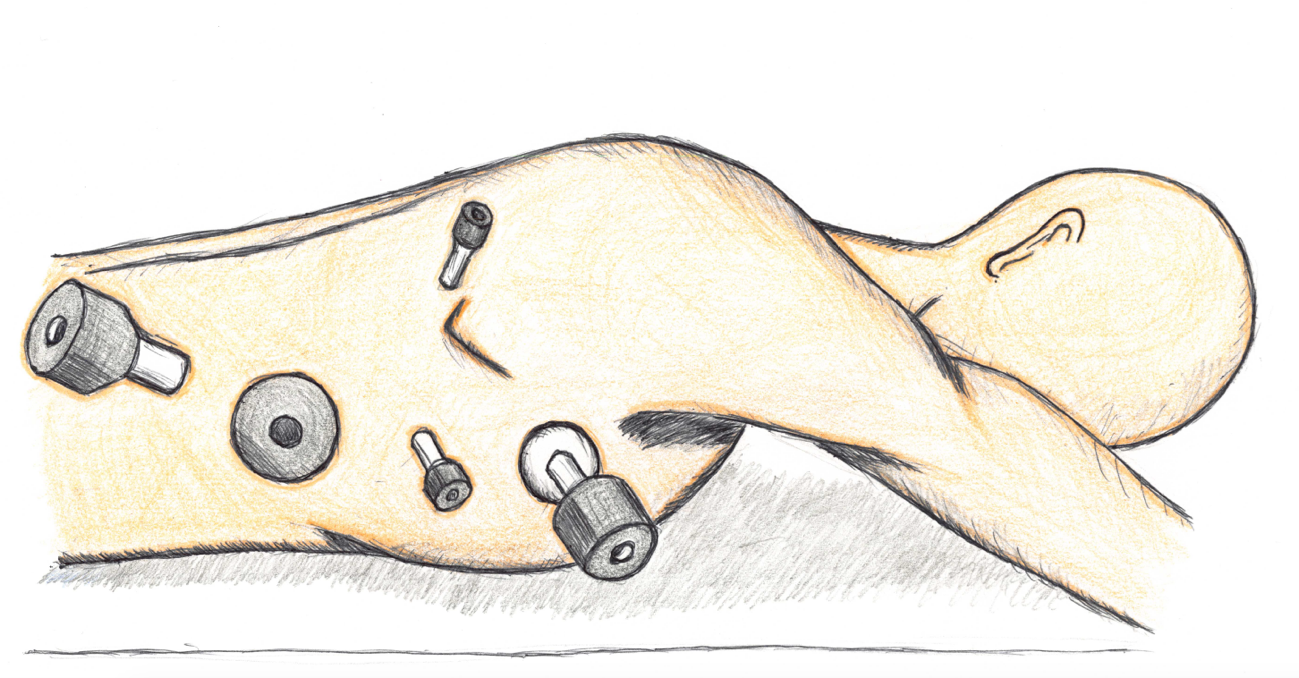
腹腔鏡下食道切除術の創部
食道裂孔ヘルニア・逆流性食道炎
食道裂孔ヘルニアとは食道の出口の筋肉が緩く、胃の一部が胸腔内に入り込んでしまっている状態です。このため食道と胃の逆流防止機構が弱くなってしまい、胃酸が食道へ逆流することにより食道炎、食道潰瘍や嚥下障害など様々な症状を引き起こすことがあります。当科では胸やけ・嚥下困難、慢性咳嗽といった食道裂孔ヘルニア・逆流性食道炎で悩まされている患者さんで、内科的治療で効果が不十分な場合などに腹腔鏡下噴門形成術を行なっています。当科では食道癌のみならず良性食道疾患に対しても積極的に取り組んでおりますのでご相談下さい。
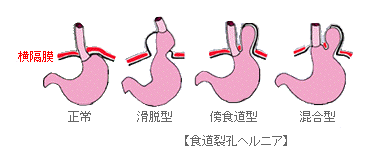
Weblio 辞書 小児外科の病気より
臨床研究
食道癌診断・治療におけるLiquid biopsy(リキッドバイオプシー)の研究について近年、血液中を循環している微量のがん細胞(循環腫瘍細胞)とがん関連遺伝子が採取できるようになり、この技術をリキッドバイオプシーと呼びます。日本医科大学付属病院の消化器外科では2012年からリキッドバイオプシーの研究に取り組んでおり、その研究成果を発表してきました。リキッドバイオプシーと手術または内視鏡で組織を採取し、両者の癌関連遺伝子を比較し、腫瘍依頼の遺伝子を同定します。これらについて多摩永山病院でも倫理委員会の承認を得て、2019年より食道癌について臨床研究を開始しました。リキッドバイオプシーは癌の早期発見や再発の早期発見、手術や抗癌剤、放射線治療効果の診断への応用も期待されています。つまり、CTなどの画像診断や腫瘍マーカーでは発見できない癌をリキッドバイオプシーで発見できる可能性があることがわかってきました。また手術後に再発するリスクが高いかどうかをリキッドバイオプシーで予測できる可能性もあります。今後、リキッドバイオプシーを用いて、癌遺伝子パネル検査、良性疾患への応用、新薬の開発などに医学の分野での応用が期待されています。
胃十二指腸
胃癌、胃ポリープ、胃炎、胃潰瘍、十二指腸潰瘍
胃がん
当院は、日本胃癌学会認定施設(A)に認定されています。当科では、次図のように治療ガイドラインに準じて、進行度により内視鏡手術、腹腔鏡下手術、開腹手術、抗がん剤治療を選択します。胃癌は検診の普及や食生活の変化、喫煙率の低下、ピロリ菌の除菌などもあり減少傾向にありますが、2016年時点では男性1位、女性3位、総数では大腸癌についで2位の罹患率となっています。早期癌のうち、ごく早期の癌は内視鏡治療で治る可能性があります。しかしごく早期を除いてはリンパ節に転移する可能性があるため、早期がんで治る見込みが高いのは外科的手術です。
進行癌では、手術が中心ですが、術後に抗がん剤治療を行うことが標準治療となってます。手術においては、術直後の患者さんの負担を極力減らすべく、傷の小さな腹腔鏡手術を積極的に行うようにしています。現時点で胃癌手術の約30~50%前後の方を傷の小さな腹腔鏡手術で行っています。また他施設で切除不能と診断された併存疾患があったり、高度進行胃癌症例も手術や導入化学療法、分子標的薬治療も積極的に検討します。
腹腔鏡手術の創部
また近年、増加傾向にある食道・胃接合部癌に対しても腹腔鏡・胸腔鏡手術で切除・吻合をしております。2014年,2015年,2018年はその方法が胃癌学会日本内視鏡外科学会のスペシャルビデオワークショップ,パネルディスカッション,ビデオワークショップに採択されました。

食道胃接合部手術の創部(胸)
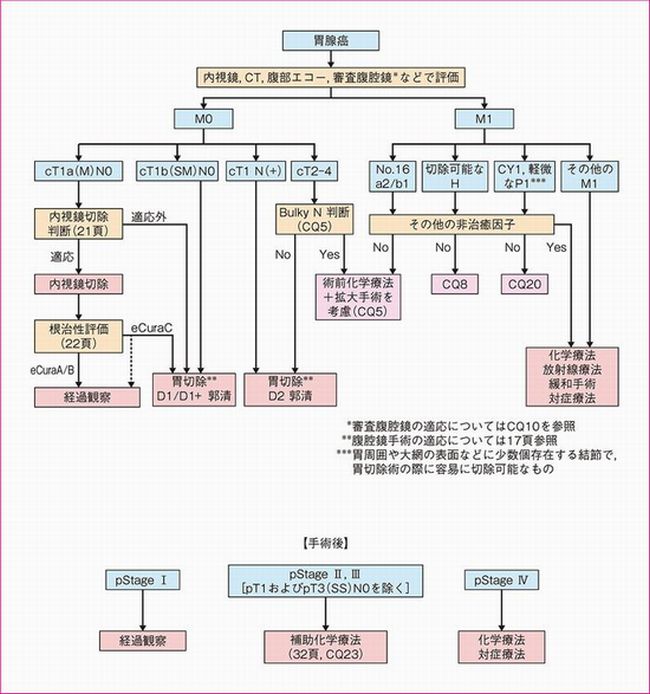
日本胃癌学会 第5版 胃がん治療のガイドラインより
更にクリニカル・パスを積極的に導入し治療の向上と入院期間の短縮を試みます。医師、看護師、薬剤師、栄養管理士など多職種によるチーム医療を導入し、栄養管理を中心として全面的にサポートします。胃癌と診断され、治療に悩まれている方はぜひご相談ください。
多摩地区で先進的な胃癌治療をお考えの方は是非ご相談ください。
胃がんの薬物療法
進行胃がんの切除不能・再発がんに対する薬物治療は、S-1またはカペシタビン+オキサリプラチン(Cape OX or SOX+OXP)またはシスプラチン(CDDP)で1次治療を行いますが、外来治療が可能なのはオキサリプラチンです。また、2次治療として、分子標的薬ラムシルマブにパクリタキセルを加えたRam.+PTX、さらに2018年に大きな変化があり、胃がんで初めて免疫チェックポイント阻害薬ニボルマブ(Nivolumab)が認可され、3次治療の推奨となりました。それ以外にも2019年にはMSI-high固形がんに対して免疫チェックポイント阻害薬ペムブロリズマブ(Pembrolizumab)が認可されており、胃がん治療に用いることができます。その他の薬剤も下記に示すガイドラインに沿って選択していきます。
そして、近年、Cape OX or SOXにニボルマブを加えたNivo+ Cape OX or SOXが報告され、1次治療に追加された。このレジュメは奏効率が高く、当科でも治療後に手術が可能となるコンバージョン手術が増えてきています。


胃癌治療ガイドライン 第6版 より
臨床研究
これまで、2次治療、3次治療に対して、ドセタキセル、塩酸イリノテカン、パクリタキセルの単独療法を選択しておりました。どの薬剤に効果があるかは実際にやってみないとわかりませんが、その指標として、どの薬剤に効果がありそうか(感受性)を調べるのが、抗がん剤の感受性検査です。1次治療のみ決まっていた2012年より、当院で手術された胃進行がんの患者さんに、同意の上で抗がん剤感受性検査を当科の臨床研究としてCD-DST法による抗がん剤感受性検査を行っておりました。
CD-DST法は癌細胞を培養して、抗がん剤の感受性を調べる検査です。当科では検査会社に提出して検査を行い、当科では臨床研究として行うため無料で行っておりましたが、2次治療、3次治療がガイドラインで示されたため終了しました。3次治療の推奨度Bでドセタキセル、塩酸イリノテカン、パクリタキセルの選択の指標としてCD-DST法を希望される際は、保険診療で行いますので、希望の際はお伝えください。
胃GIST(消化管間質腫瘍)
胃粘膜下腫瘍の一つです。胃GISTは悪性疾患であり、小さなものの悪性度は低い場合が多いですが、大きくなると肝臓や肺などに転移し、命にかかわる場合もあります。
術前にGISTとの確定診断を得ることが困難な場合も多くありますが当院では、EUS-FNA(超音波内視鏡下穿刺吸引法)を導入し、胃粘膜下腫瘍の診断が可能となりました。
治療ガイドラインに沿って治療を行います。GISTを疑わない2cm以下の胃粘膜下腫瘍は経過観察、2cm~5cmの大きさの胃粘膜下腫瘍や小さくても胃GISTを疑うものは相対的な手術適応です。5cmを超える腫瘍は手術適応です。手術の際は腹腔鏡(補助下)胃局所切除、幽門側,噴門側胃切除・胃全摘術を施行し、その他、イマチニブ(グリベック)内服による分子標的療法を行っています。
胃粘膜下腫瘍を指摘され治療方針に悩まれている方もいつでもご相談ください。
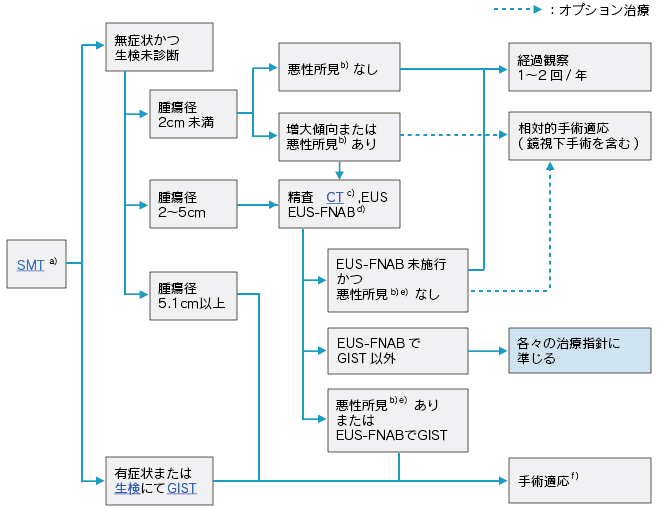
GIST研究会 GIST診療ガイドライン 胃粘膜下腫瘍(SMT)の治療方針
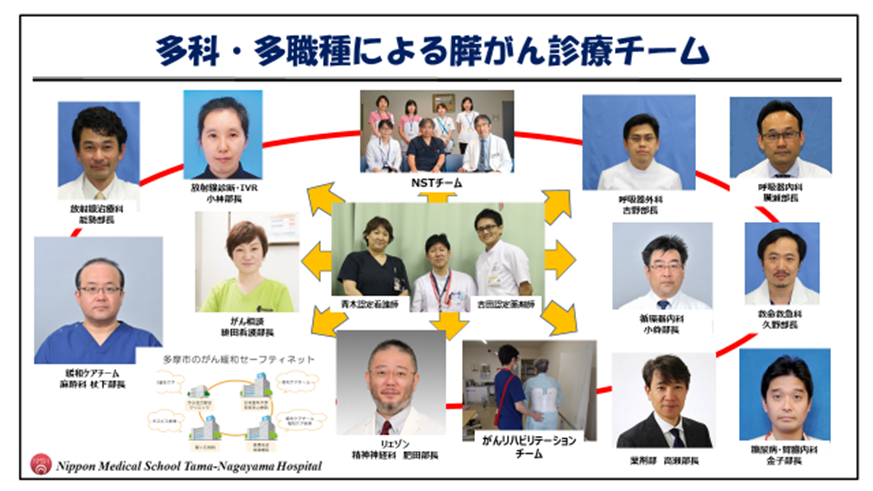
肝臓・胆道・膵臓疾患
当院は日本肝胆膵外科高度技能専門医修練A施設、日本肝臓学会認定施設、日本胆道学会認定指導施設、日本膵臓学会認定指導施設に認定されております。
肝胆膵外科高度技能指導医である横山正 准教授の指導のもと、当院から過去3名が難関である肝胆膵外科高度技能専門医に認定されました。現在所属している神田 知洋 講師もその資格を有しています。(南多摩地区で最も多い人数です)。
2023年より手術支援ロボット(ダヴィンチXi)が当院で導入されました。今後、肝胆膵外科領域においてもロボット支援手術の導入を予定しています
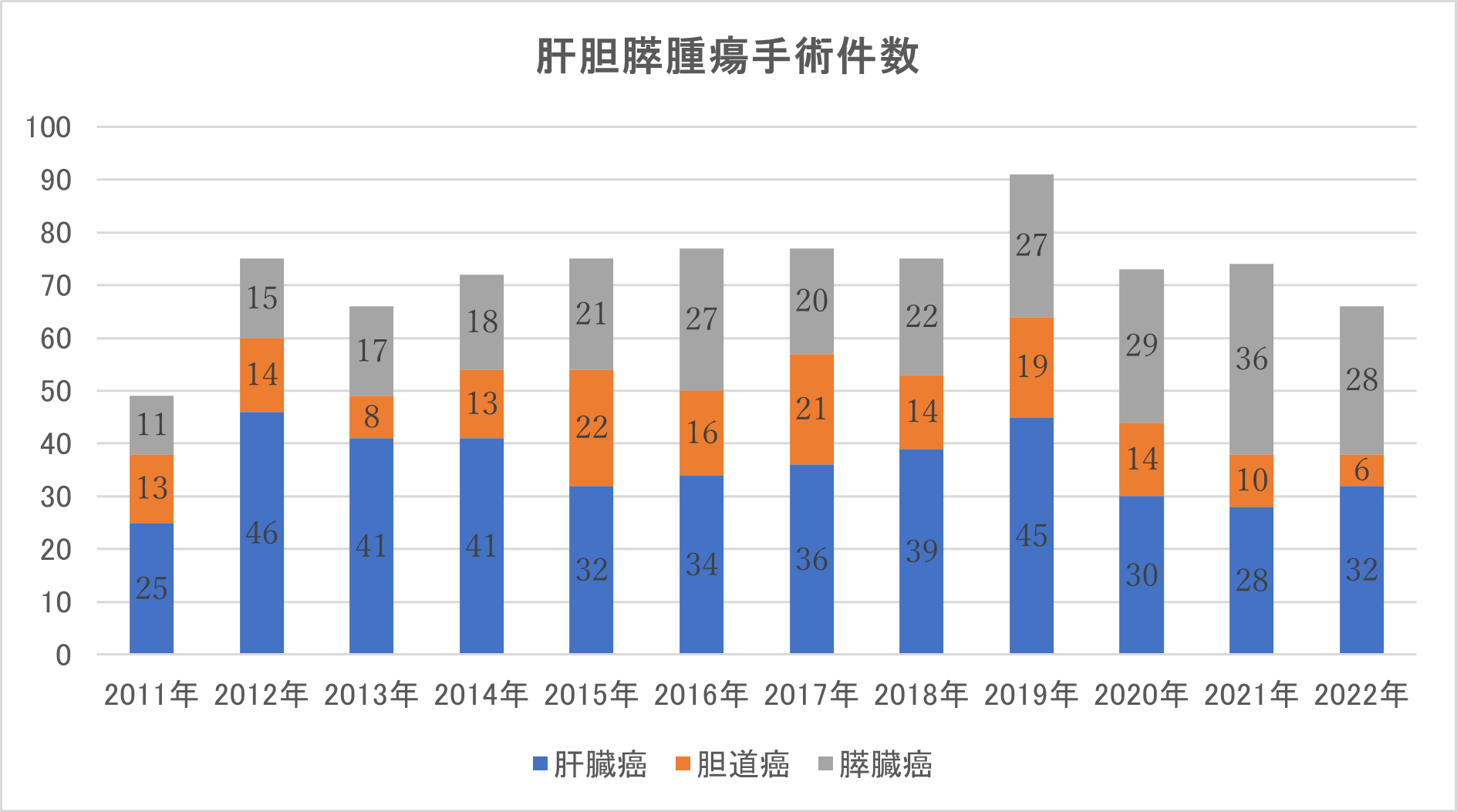
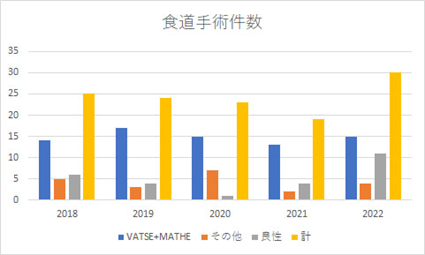
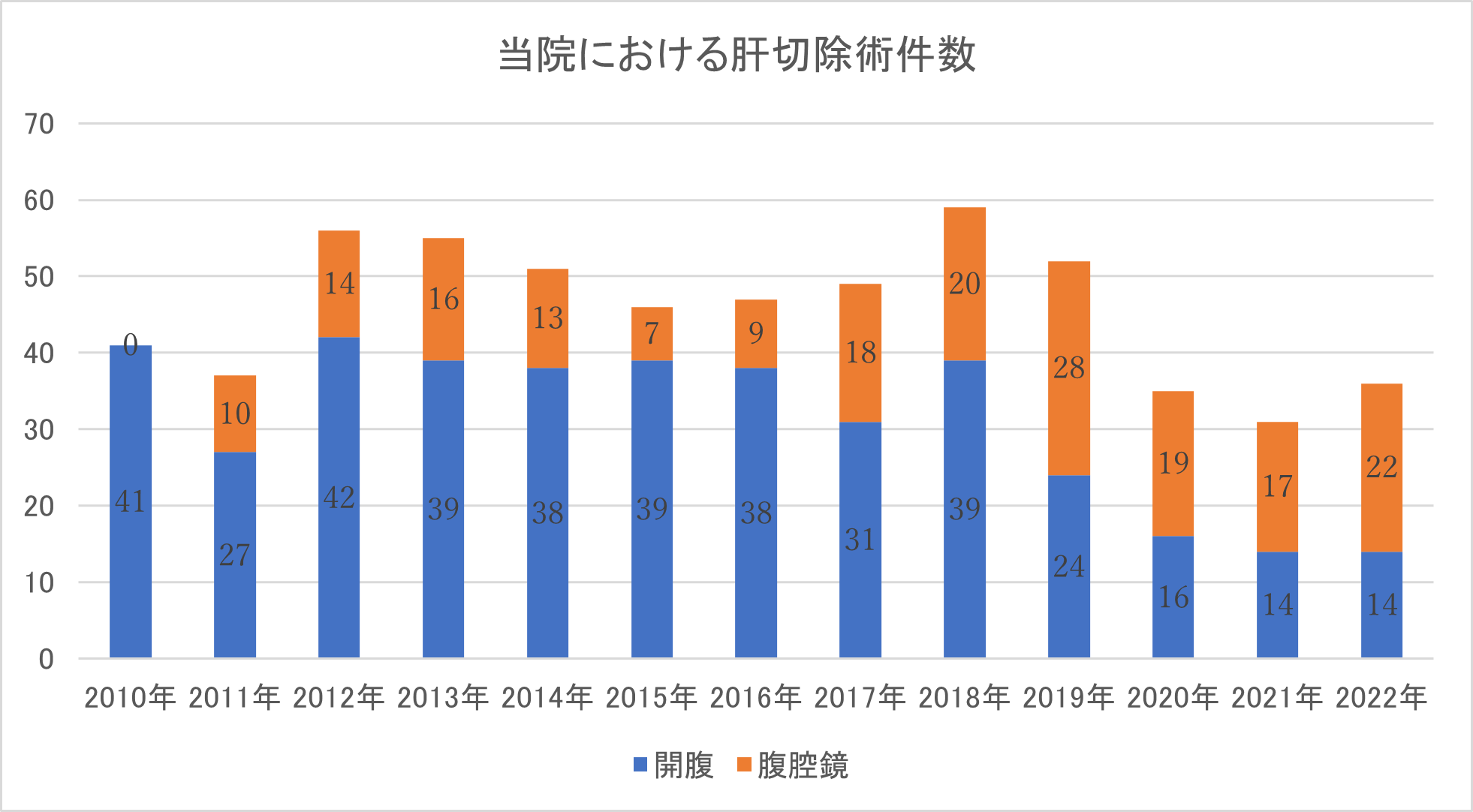
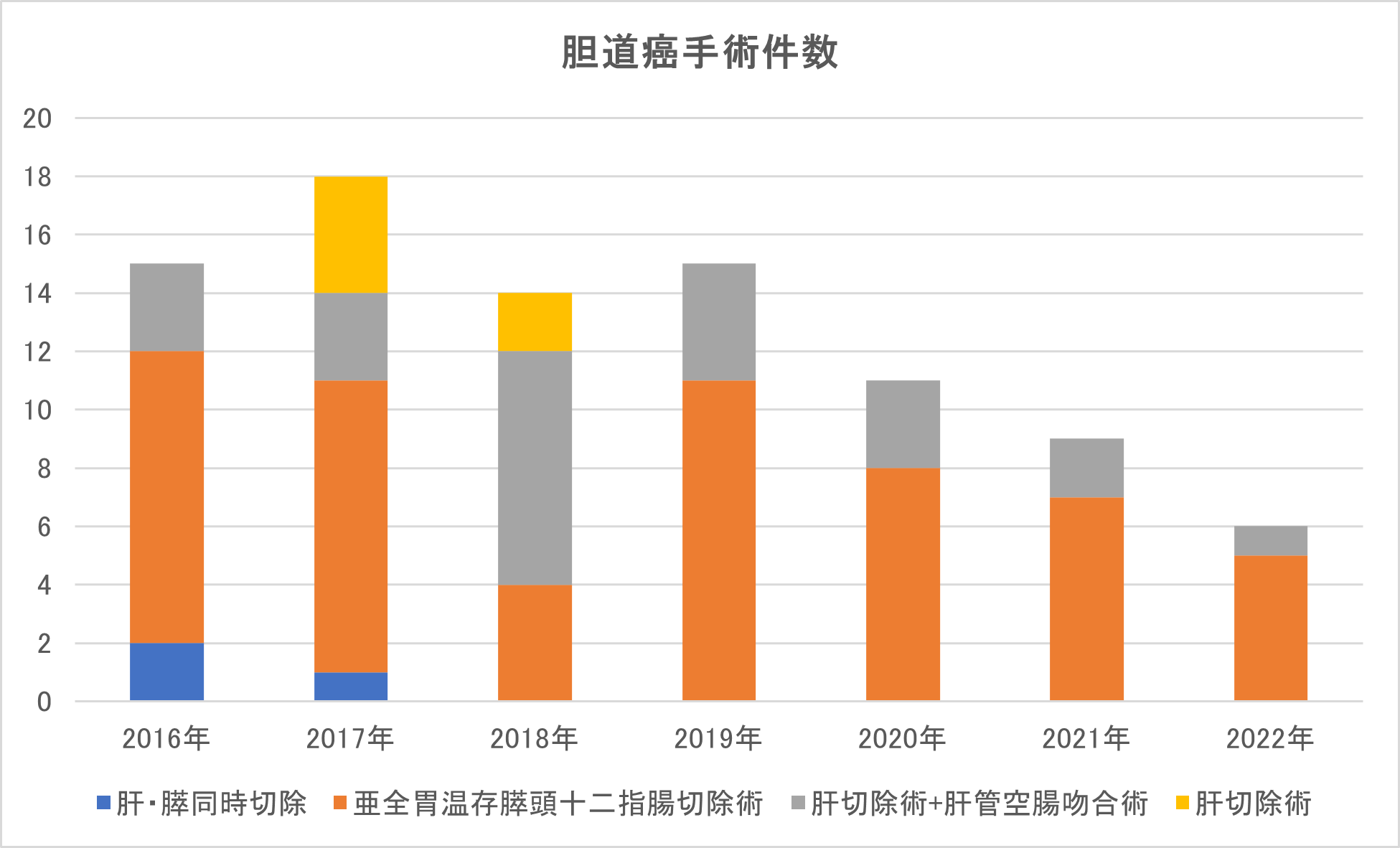
当院では肝胆膵疾患を専門とする医師が5人常勤しており、常に肝胆膵疾患の患者さんを受け入れております。肝胆膵腫瘍に対する手術件数はグラフに示した通りです。肝胆膵疾患でお悩みの方は、是非当院へお越し下さい。また、肝胆膵疾患でお悩みの先生方へ、是非当院へご紹介ください。
(月曜日:横山 正、火・水曜日:当番医、木曜日:神田 知洋、金曜日:当番医、土曜日:横山 正・古木 裕康)
肝疾患(担当:講師 神田 知洋)
肝悪性腫瘍
肝臓は腹腔内では最大の実質臓器であり、右上腹部に位置しております。再生能力および代償能力に優れ、多少のダメージでは痛みなどの症状を出すことがあまりなく、異常に気づいたときには病気が進行しているいわゆる沈黙の臓器と言われています。肝臓の悪性腫瘍は肝臓そのものから発生する原発性肝癌と他臓器の癌が原因となる転移性肝癌にわかれます。原発性肝癌の90%は肝細胞からなる肝細胞癌です。いずれも根治治療には切除が必要で、可能であれば手術を行います。切除の適応は、病変を完全切除することができ、残った肝臓に十分な機能があることです。
当院では症例に応じて、より低侵襲な『腹腔鏡を用いた肝切除』も行っております。
肝細胞手術の治療成績
当院には肝臓専門医が3名、肝胆膵外科学会高度技能指導医1名、技能医2名在籍しており、肝細胞癌に対しては手術、放射線治療、化学療法を行っております。特に根治が望める肝切除においては良好な成績を修めており、ご高齢の方や肝硬変など、他の疾患を合併している患者さんにも積極的に手術を行っております。また、他施設にて手術を断られた方も様々な工夫をしながら安全に手術を行っております。
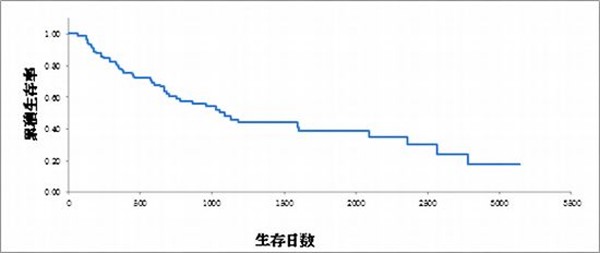
高齢化する多摩エリアにおいて、さまざまな持病を抱えた方にも安全に手術を行っており、いわゆる高齢者とされる65歳以上の患者さんが全体の87.2%を占めます。さらに80歳以上は20.2%を占めております。他施設から断られた高齢者、高度進行癌、合併症のある方に対しても工夫して切除しております。これらを考慮しても他の施設に遜色のない良好な治療成績を修めております。
肝臓腫瘍と診断された方、肝切除が必要と診断された方、是非、当院を受診し、ご相談ください。また、肝疾患の治療が必要と診断されたクリニックの先生方、是非、当院をご紹介ください。
多数の施設から切除不能と診断された方(ご高齢者を含む)を御紹介いただき、多くの方を部分的脾動脈塞栓術(PSE)(注)や門脈塞栓術による肝予備能を改善、化学療法による腫瘍縮小、合併症のコントロールなど、工夫して切除しております。クリニカル・パスを導入し、全国に先駆けて手術翌日から早期離床、経口摂取を開始し、合併症を減らし早期退院(5~10日後)を実現させています。
切除不能な方でも、ラジオ波凝固療法(RFA)、肝動脈的化学塞栓術(TACE)など、より患者さんの全身状態に適した治療を選択しています。
注:部分的脾動脈塞栓術(PSE):日本医科大学が得意とする治療法で、多数例の経験があり論文も多数報告しています。脾臓の動脈から塞栓物質(スポンジ)を注入し脾臓の一部を梗塞させます。
治療後には血小板(止血に必要な血液成分)が上昇し、門脈圧が下がり、肝機能が改善することを報告しています。肝切除前、脾機能亢進症、食道胃静脈瘤に対し施行しております。
門脈圧亢進症
胃、小腸、大腸、脾臓、膵臓など消化管・腹部臓器の殆どは各々の動脈から血液が入り、静脈から出て行きます。肝臓には肝動脈と門脈の2種類の血管を通して血液が入り、肝静脈から出て行きます。2種類の血管が入る臓器は肝臓だけです。消化管・腹部臓器から出てきた静脈は門脈に集合し肝臓に入っていきます。肝硬変つまり肝臓が硬く変わってしまうと、門脈は流れにくくなり圧が上昇します。門脈圧(正常値10-15cmH2O)が常に20cmH2O(14.7mmHg)以上に上昇した状態が門脈圧亢進症です。
門脈圧亢進症になると、消化管・腹部臓器から出てきた静脈血流は肝臓以外へ逃げ道(側副血行路)を作ります。食道や胃の静脈を逃げ道にすることが多く、食道胃静脈瘤を形成します。食道胃静脈瘤は圧が高いために静脈が瘤(こぶ)のように膨らむ状態です。食事が通過する場所ですから、胃酸などで表面を損傷した場合に大出血をきたすのです。
当施設では、食道静脈瘤に対する治療法として内視鏡的静脈瘤結紮術(EVL)を2ヶ月毎に計3回治療するBi-monthly法を考案し、良好な成績を収めるとともに短期入院を実現させています。また塞栓術、手術療法も多数施行しておりますので、患者さんの状態に適した治療を選択いたします。
また門脈圧亢進症では、腹水が出現する場合があります。利尿剤ではコントロールが難しい難治性腹水に対してはデンバーシャント(腹腔内と静脈の間に管を挿入する)を造設し、QOL(生活の質)を改善させています。
門脈圧亢進症では、脾機能亢進症(脾臓が大きくなり血小板などを減少させる)が出現します。当施設では脾機能亢進症に対し腹腔鏡下脾臓摘出術も施行していますが、脾を温存する部分的脾動脈塞栓術(PSE)(注1)を多数施行しております。
門脈からの逃げ道が多くなると肝臓で処理されなければいけないアンモニアの血中濃度が高くなり、意識が朦朧となり時には昏睡状態(肝性脳症)に陥ります。そのような高アンモニア血症に対しては、原因である血管を塞栓(詰める)するとともにPSEを施行する方法を開発し、再発率を低く抑えることができた事を報告しております。
注1:部分的脾動脈塞栓術(PSE):日本医科大学が得意とする治療法で、多数例の経験があり論文も多数報告しています。脾臓の動脈から塞栓物質(スポンジ)を注入し脾臓の一部を梗塞させます。
治療後には血小板(止血に必要な血液成分)が上昇し、門脈圧が下がり、肝機能が改善することを報告しています。肝切除前、脾機能亢進症、食道胃静脈瘤に対し施行しております。
肝嚢胞
巨大肝嚢胞や多発性肝嚢胞に対して、経皮的ミノサイクリン注入療法を施行し、良好な成績を報告しております。皮膚から嚢胞内に細い管(カテーテル)を挿入し、ミノサイクリン(抗生物質)を注入します。特に多発性肝嚢胞に対して施行している施設は殆どないため、他施設からご紹介いただいております。是非、ご相談ください。
また、症例に応じて、腹腔鏡による手術療法(腹腔鏡下肝嚢胞切開術)を積極的に行っており、良好な手術成績を修めています。
胆道疾患(担当:講師 神田 知洋、助教 古木 裕康)
良性胆道疾患(胆石症、胆嚢炎、胆管炎、胆嚢ポリープ)
胆道良性疾患には胆石による胆嚢炎、胆管炎が多く、発熱、腹痛、黄疸などが発症します。胆石は胆道にできる結石で原因はコレステロール高値や胆道感染など様々です。胆石による胆嚢炎と診断された場合は、急性期では胆嚢に直接針を刺すことで胆嚢内の膿を出す、経皮経肝胆嚢ドレナージ(PTGBD)を行い、胆管炎の場合は胃カメラを用いて胆管内の胆汁を排泄する、内視鏡的胆道ドレナージ術を行います(ERCP, ENBD)。これらにより急性期の炎症を抑えた後に胆嚢摘出術を行います。
また、胆嚢ポリープに関しても、増大傾向や、痛みなどの症状を伴う場合は胆嚢摘出術を行っております。
当院では胆嚢摘出術のほぼ全例、腹腔鏡を用いて行っております。1.5cm程度の小さな傷から内視鏡を挿入し、5mm程度の切開を3か所追加し鉗子を用いて胆嚢を摘出いたします。体の傷はほとんど目立たず、術後の疼痛も軽いため早期に退院することができます。症例によっては1カ所の創で手術する単孔式胆嚢摘出術も行っています。毎年120件前後の腹腔鏡下胆嚢摘出術を行っており、良好な成績を治めております。
悪性胆道疾患
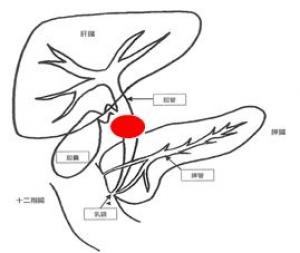
胆道とは肝臓で生成された胆汁を十二指腸に運ぶ通り道のことで胆管、胆嚢、そして十二指腸の入り口となる十二指腸乳頭部の事を指します。そこにできる悪性腫瘍を胆道癌とよび、胆管癌、胆嚢癌、十二指腸乳頭部癌の総称です。
胆道癌の初発症状は黄疸、腹痛が多く、医療機関を受診して発見されることが多いです。
黄疸の症状は
1.皮膚の黄染、2.眼瞼結膜の黄染、3. 尿の黄染、4. 白色便、5. 皮膚の掻痒感(かゆみ)です。特に胆道に閉塞を認める黄疸を閉塞性黄疸といい胆道癌による閉塞の可能性があります。その場合は内視鏡的逆行性胆管膵管造影検査(ERCP)を施行し、内視鏡的経鼻胆道(ENBD)ドレナージチューブを留置し黄疸の治療をします。その際に、胆汁の細胞診や胆管の擦過細胞診を行うことで癌細胞の有無を診断いたします。
胆道癌の治療には
1.手術、2.化学療法(抗癌剤)、3. 放射線治療があり、いずれも当院にて治療可能です。
手術療法
胆道癌において治療の第一選択は手術です。手術による切除により癌を体内から取り除ける可能性があります。しかし、胆道癌の手術療法は多くの種類があり、広範な切除を必要とするものもあります。その理由は胆道癌の場所により術式が大きく異なることと、周囲に主要な臓器があり浸潤しやすいため合併切除を要すことがあるからです。
胆道癌の手術術式は
1.亜全胃温存膵頭十二指腸切除術
2.肝切除術+肝管空腸吻合術
3.肝膵同時切除術
4.肝切除術
5.胆嚢摘出術
6.胆管切除術
多くの症例は癌の局在により1や2を行いますが、場合によっては3のように肝臓と膵臓の両方を切除する事もあります。多くの場合は3~4週間の入院を必要とします。また、肝臓の内部にできる肝内胆管癌は4となり、癌の進行度によっては5や6となることがあります。
化学療法
切除不能進行胆道癌に対し、ゲムシタビン、シスプラチン、TS-1の3剤と免疫チェックポイント阻害剤のデュルバルマブを組み合わせた治療を行います。
放射線治療
切除が難しい症例や再発などによる局所制御や腫瘍による疼痛制御を期待する場合に行います。しかし、照射量に制限があるため治療の限界もあります。
膵・胆管合流異常
通常、胆管と膵管は十二指腸壁内で合流し共通管を形成します。膵・胆管合流異常は、胆管と膵管が十二指腸壁外合流する先天性の形成異常です。胆汁と膵液が逆流し、膵炎の原因、胆道がん発生のリスクとなると報告されています。
治療はガイドラインに準拠して、胆管に拡張を認める場合(先天性胆道拡張症)では、『肝外胆管切除+胆嚢摘出+胆管空腸吻合』が推奨されております。当院では術後の疼痛軽減、早期の社会復帰の観点から、症例に応じて『腹腔鏡を用いた手術』をおこなっている全国でも数少ない施設のひとつです。また、この疾患には胆管に拡張を認めない場合もあり、この場合は『腹腔鏡下胆嚢摘出術』をおこない経過をみていきます。
発癌する前に適切に治療がなされれば予後は良好な病気です。『膵・胆管合流異常、あるいは、先天性胆道拡張症』と診断された際は、是非我々にご相談ください。。
膵臓
当院は『日本膵臓学会認定指導施設』であり、責任担当医の横山 正は『日本肝胆膵外科学会高度技能指導医』、『日本膵臓学会認定指導医』です。
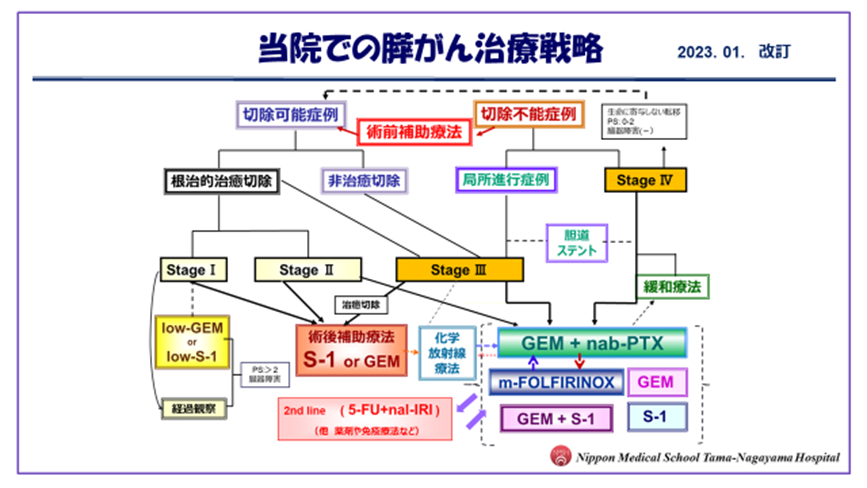
・膵疾患では、主に膵臓の腫瘍(膵癌、嚢胞性膵腫瘍、内分泌腫瘍、など)と炎症性疾患(急性膵炎、慢性膵炎など、)の診断と治療を行っています。『膵がん』は未だ予後不良疾患でありますが、当院では、『膵癌診療ガイドライン』に則った診療のみならず、独自の治療方針を構築し、化学療法として、(GEM(ゲムシタビン)+nab-PTX(ナブ-パクリタキセル)、FOLFIRINOX、S-1、その他、などを状況に応じて組み合わせ、また、2021年承認されたリボゾーム・イリノテカン(®オニバイド)も数多く使用し、特に高齢者に対しても積極的な集学的治療を行っています。また、強調放射線照射療法(PMRT)を併用した化学放射線療法も充実しています。
・安全で安定した手術と術後経過を確立する(膵頭十二指腸切除術クリニカル・パスの実施、膵体尾部切除術クリニカル・パスの実施)をすることで、治療成績が格段に向上しています。切除困難や切除不能とされた患者さんに対し集学的治療を行った上で切除していること(術前補助化学療法)、など、予後改善にも積極的に努めており、最近は初診時に切除不能とされた患者さんに対する集学的治療による長期予後例も少なからず見られるようになってきました。肝胆膵外科高度技能専門医修練施設、日本膵臓学会認定指導施設として誇ることができる医療の実践、を自負しております。
・また、関連科である消化器内科(河野 雅道 医師)、近隣医療機関であるみゆきクリニック(辻野 武 非常勤講師)との連携で超音波内視鏡検査による早期診断(EUS-FNA)も充実してきており、病期0に対する手術『膵中央切除術』も、幸い合併症がほとんどなく得意な術式としております。
・2022年度から保険承認されたがんゲノム医療に対しても積極的に取り組んでおり、がんゲノム拠点病院である『日本医科大学付属病院遺伝腫瘍科』、『聖マリアンナ医科大学病院腫瘍内科』 『神奈川県立がんセンター消化器内科』と密に連携しながら遺伝性肝胆膵腫瘍の診断・治療を実践しています。
・2012年度に保険診療が認められてから、適応疾患については『腹腔鏡下膵切除術』(神田 知洋講師:日本内視鏡外科学会技術認定医)も積極的に実施しておりますので、こちらについてもお気軽にご相談ください。
現在、新たに導入されたロボット支援下膵切除に向けて準備しています。
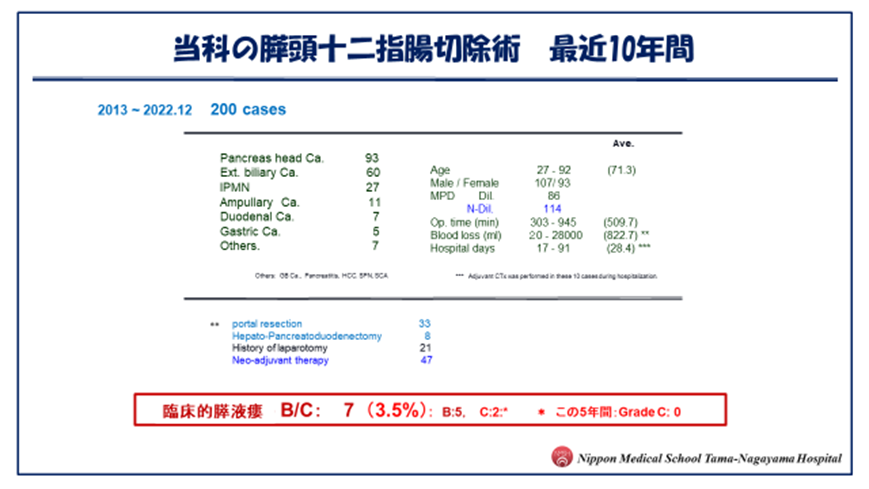
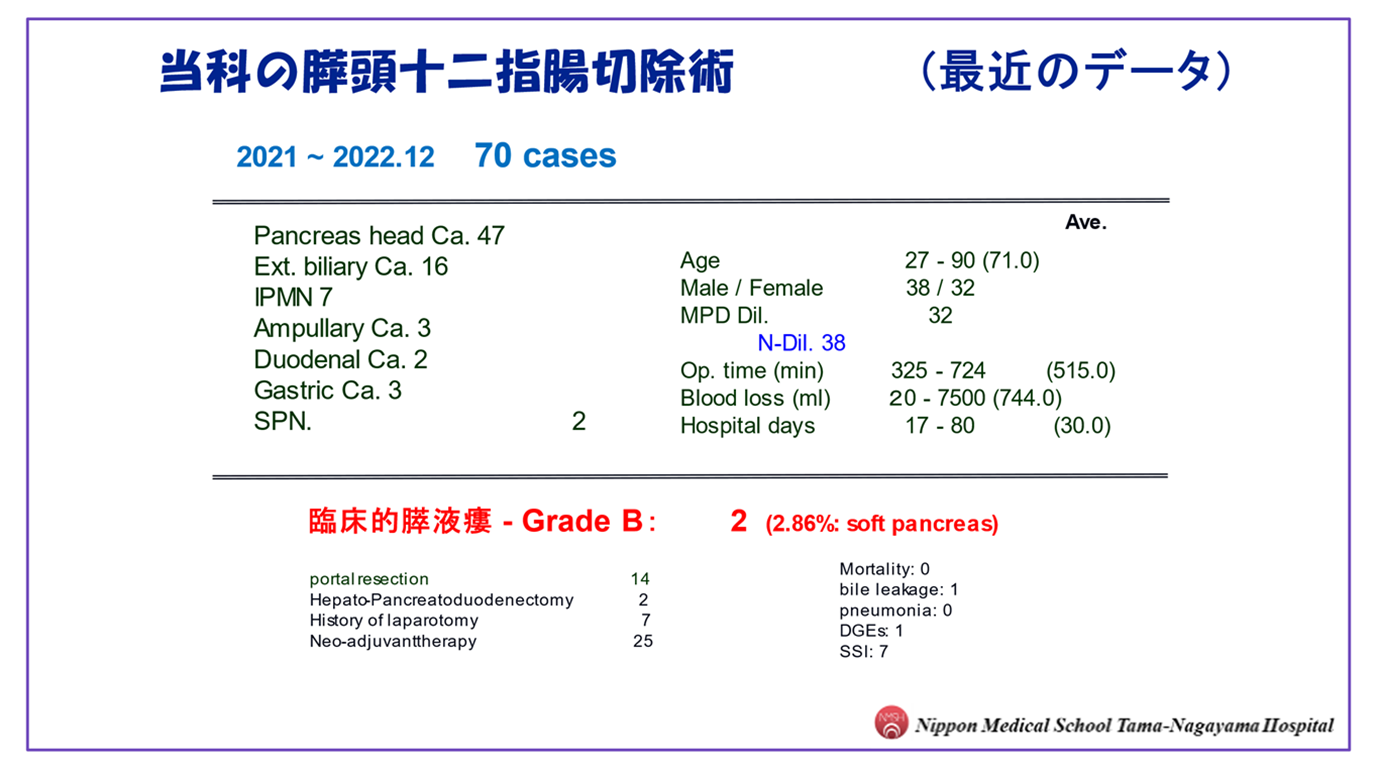
(2022年度:膵がん治療:65例、膵がん手術:32例(そのうち、病期0が3例)、膵切除術:38例*)
※膵切除術例は膵がん以外に他の膵腫瘍や胆管がんや胃がんなども含まれます
膵がんの化学療法治療実績

膵がんの手術実績
最近の手術での取り組み
下部消化管(大腸・肛門・小腸)
対象疾患:大腸がん、小腸腫瘍、大腸憩室症、腸閉塞など
取り組み:
1.低侵襲治療―ロボット支援下手術、腹腔鏡(補助)下手術
2.肛門機能温存―超低位前方切除、術前放射線化学療法
3.ICGによるリンパの流れや血流のチェックを行い、郭清や吻合の参考とする
4.テーラーメイド医療―遺伝子変異検査、癌遺伝子パネル検査
概要
大腸は約1.5メートルの長さを持つ臓器です。大腸は結腸と直腸に分かれ、結腸は小腸に近い順で、盲腸、上行結腸、横行結腸、下行結腸、S状結腸に分けられます。直腸は、直腸S状部と直腸に分かれます。大腸がんは、年々増加傾向ですが、初期段階では症状がほとんど現れず、進行すると排便習慣の変化や便に血が混じるなどの症状が出ることがあります。症状に不安がある場合、大腸の専門外来や総合診療科内の消化器内科を受診してください。
当院は多摩市で唯一の東京都がん診療連携拠点病院として、患者さんが安心して治療を受けられるよう、さまざまな取り組みを行っています。腹腔鏡やロボット支援下手術による低侵襲な治療を提供し、放射線治療科や癌認定薬剤師と連携して集学的な治療を実施しています。今後も患者さんが安心して、安全で快適な治療を受けられ、手術後の生活を送れるよう、努力し続けます。
診療体制
当院では、火曜日の午前中に2名の医師が、木曜日と金曜日の午前中に1名の医師が専門外来を担当しています。その他の曜日でも、ご来院いただいた患者さんに対して検査予約などの対応を行っています。大腸の疾患の診断には、内視鏡検査やCT検査などが行われます。大腸を詳しく調べるために、鎮痛剤を使用した無痛の内視鏡検査(火・水・木・土)と3D-CTによるCTコロノグラフィ検査(土)を実施しています。また、腹部や胸部の状態を評価するために、CT検査やMRI検査も随時行っています。
大腸ポリープや早期がんに対しては、消化器内科と連携して内視鏡的治療を積極的に行っています。進行した大腸がんに対しては、多摩地区で先駆的な腹腔鏡補助下の大腸切除を2004年から導入し、現在では癌手術の約70%を占めています。当院では現在、内視鏡外科学会技術認定医2名在籍のもと、患者さんの負担を最小限に抑えた治療を提供しています。さらに、2023年からはダビンチXiシステムを導入し、ロボット支援下手術により低侵襲で安全な治療を行っています。
大腸診療グループの腹腔鏡手術
低侵襲手術:腹腔鏡とロボット
患者さんの病状(病気の進行度)と全身状態に合わせて、開腹手術、腹腔鏡手術、ロボット支援下手術など、適切な手術アプローチを選択します。腹腔鏡手術とロボット支援下手術は鏡視下手術と呼ばれ、開腹手術と比較して以下の利点があります。
- ①切開が小さい
手術に必要な切開は通常0.5~1.5cmで、最大で6か所。一部の切除部位を取り出すために1か所を4-6cmほどに広げることがあることもあります。 - ②出血が少ない
ロボット支援下手術は、腹腔鏡手術より出血が少ないと報告されています。 - ③術後の疼痛が軽減される
小さな切開により、疼痛が軽減されます。
④早い回復
手術による負担が軽減されるため、回復が速まり、早期の社会復帰が期待できます。
⑤低い合併症のリスク
ロボットの鉗子(手術器具で人間の指に相当)の動きが柔軟で正確であるため、病変部に正確にアプローチでき、組織や神経の損傷や合併症のリスクを低減できます。
当院では、多摩地区で先駆けてダビンチXiサージカルシステムという手術支援ロボットを導入しました(図1)。ダビンチは多関節機能と3次元画像により、腹腔鏡手術と比較してより繊細な手術操作が可能となります。特に、腹腔鏡手術では操作が難しいとされる骨盤内の狭い空間でも、緻密な手術操作ができ、がんを効果的に取り除くことができると同時に、手術後の後遺症である排尿障害や性機能障害に関連する骨盤内の神経を保存できる可能性が高まります。また、ロボット支援下手術では、肛門の保存率が向上することも期待されています。さらに、ダビンチでは、これまで通りインドシアニングリーン(ICG)蛍光法も実施可能です。 ICG蛍光法は、腸管の血流とリンパの流れを視覚化する技術です(図2)。なお、ICG蛍光法は、患者さんの同意とご理解を頂いた上で実施されます。
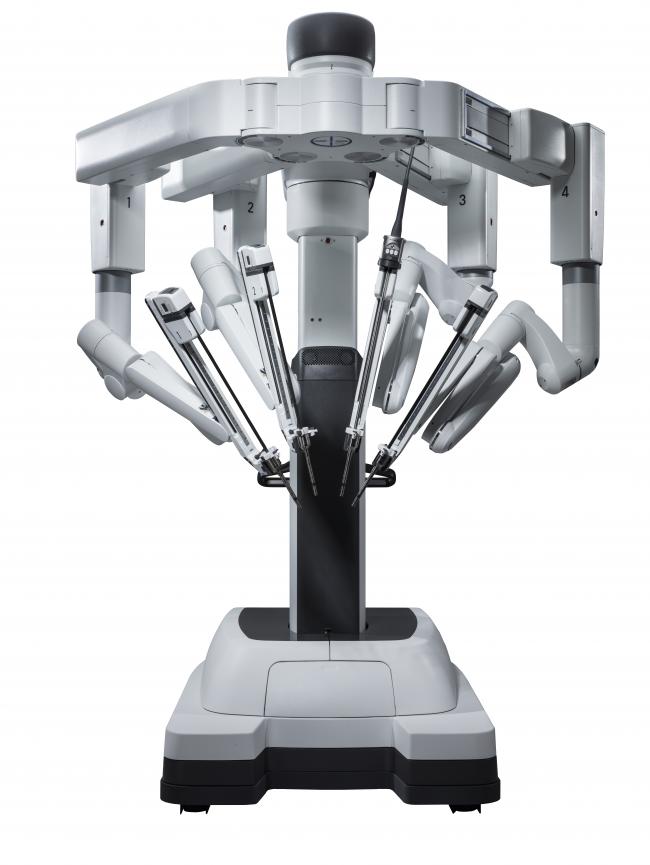
図1 ロボットアーム
インテューティブ資料より
合併症低減の取り組み
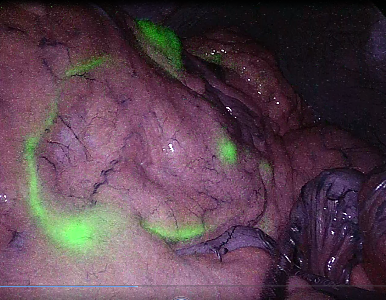
大腸がん手術の最も大きな合併症は、血流障害が原因となる縫合不全です。従って、血流がしっかり保たれている部分で腸をつなぐことが大切になります。ICG蛍光法の導入により、当院の 縫合不全の発生率は、2020年の4%から2022年には1.8%に減少しました。大腸がんの手術では、転移が予想されるリンパ節を切除します。このリンパの流れを目で見えるようにし(図3)、確実にがんを切り取る試みも行っています。
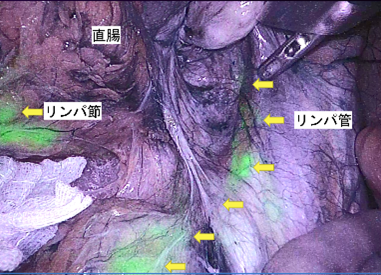
(図3)
肛門機能温存
がんが肛門の近くにある直腸がんでは、がんの根治性を第一に考えています。がんが肛門管に接していない場合は、超低位前方切除術や括約筋間直腸切除術などを行い、肛門機能の温存に努めています。同時に、吻合部がきれいに治るように一時的人工肛門を作ります。一時的人工肛門は、追加治療がある場合は8か月ほど、追加治療がない場合は3か月ほどで閉鎖されます。
集学的治療
直腸の進行がんは、手術後に再発しやすく、生存率が低いことが知られています。時には、永久的な人工肛門が必要になることもあります。がんの進行を防ぐために、肛門に近い場所にある直腸がんに対して、手術前に抗がん剤治療と放射線治療を行うことがあります。これにより、再発のリスクを減少させ、肛門を温存できる可能性が高まり、関連する副作用や合併症を軽減できる可能性があります。ただし、放射線治療による肛門機能の低下や手術後の合併症の増加については、慎重に評価する必要があります。また、腹腔鏡やロボット支援下手術を導入し、より負担の少ない手術を目指しています。
がんが非常に進行している場合、手術でがんを完全に切除することが難しい場合でも、薬物療法(抗がん剤、分子標的薬、免疫チェックポイント阻害薬の治療)や放射線治療によりがんを縮小させることで手術の選択肢が生まれることがあります。治療効果によっては、手術が可能になることもあります。がんが完治しない場合、患者さんの生活の質を維持し、不快な症状を緩和し、できるだけ長い間体調を維持するために、化学療法を行います。
薬物療法(抗がん剤と分子標的薬、免疫チェックポイント阻害薬による治療)
大腸がんの薬物療法は、手術治療と併用して行われる補助療法と、がんが進行しているか再発した場合に行われる治療に分かれます。これらの治療は、国内で推奨されている大腸がん治療ガイドラインに基づいて行われますが、患者さんの病状と体調に合わせて治療方法が選択されます。また、治療計画を迅速に立てるために、手術を受けた患者には手術標本を、手術を受けていない患者さんには内視鏡検査で採取した生検標本を用いて、遺伝子変異の検査(RAS遺伝子、BRAF遺伝子)、MSI/dMMR検査、異常なタンパク質の発現(HER2)検査を行っています。これらの情報は、適切な薬物療法を選択するのに役立ちます(図4)。
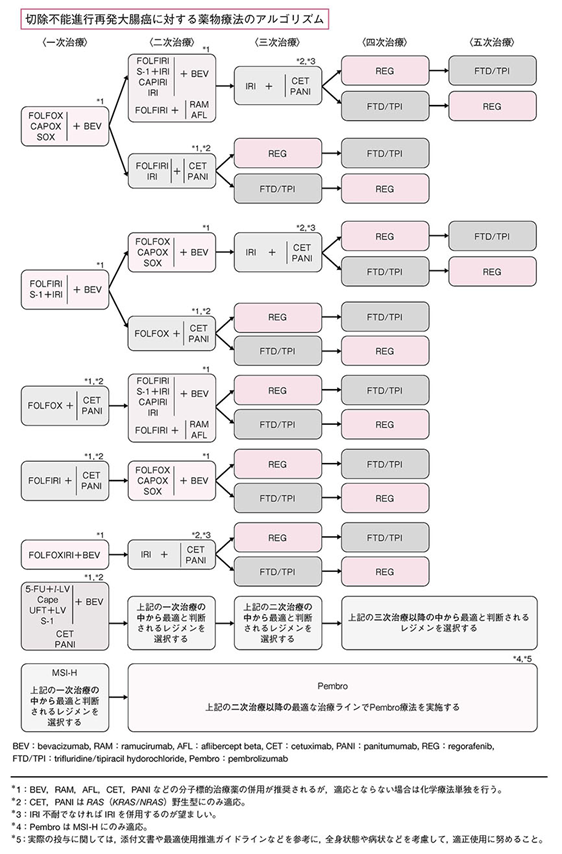
(図4;大腸がん治療ガイドラインより)
中心静脈ポート(CVポート)
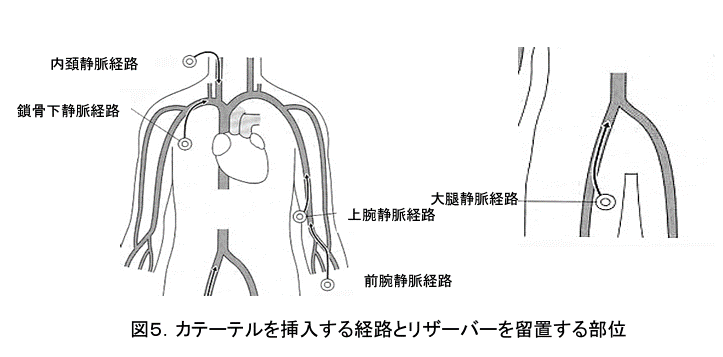
CVポートは血管内にお薬を長期間注入する場合に用いられリザーバーと呼ばれることもあります。主に抗癌剤治療を実施する化学療法や長期間の高カロリー輸液の投与などに用いられます。CVポートは直径2~3cmの小型円盤状のタンクとカテーテルと呼ばれるチューブから出来ています。ポートの中心にはセプタムと呼ばれる圧縮されたシリコーンゴムがあり、そこにヒューバー針もしくはフーバー針と呼ばれる専用の針を刺しお薬を流すことによってタンクを通って接続されているカテーテルへとお薬が流れる仕組みになっています。
CVポートは前胸部、上腕部、鼠径部(そけいぶ)など治療にもっとも適したところに埋め込まれます(図5)。
ストマケア
人工肛門を造設されている患者さんについては、金曜日にWOCナース(皮膚・排泄ケア認定看護師2人)による外来を設置し、手術前から連行し、きめ細やかなケアができるようにしております。受診の際は、お電話のうえ外来予約をお願いします。
治療方針
① ステージ0~Iの治療方針
リンパ節転移の可能性がほとんどなく、がんが大腸壁の粘膜内にとどまっているステージIのがんや、粘膜下層に浸潤しているがんについて、浸潤の程度が軽く、内視鏡で安全かつ完全に切除可能と思われる場合、内視鏡治療を検討します。
一方、ステージIでも粘膜下層に深く浸潤しているか、深達度が浅くても大きさや位置により内視鏡治療が難しい場合、手術治療が選択されます。
② ステージ0~IIIの手術治療方針
ステージ0~Iで内視鏡治療が難しいがんや、ステージII、IIIのがんに対しては手術治療が行われます。リンパ節転移の可能性がある場合、腸の切除とリンパ節郭清が行われます。再発のリスクが高い場合には、手術後に補助化学療法が検討されます。
一方、ステージIで粘膜下層に深く浸潤しているか、深達度が浅いがんであっても、内視鏡治療が困難な場合には手術治療が選択されます。
③ ステージIVの治療方針
がんが肝臓や肺への転移、または腹膜への播種を示す場合、ステージIVに分類されます。大腸内の原発巣と転移巣の両方を安全に切除できる場合、両方を切除します。ただし、転移巣の数が多い場合、がんの進行が高度で完全な切除が難しい場合が多いため、化学療法が検討されることがあります。
腹膜播種が他の臓器への転移がない限られた範囲に存在する場合、切除が可能な場合もありますので、担当医との詳細な相談が重要です。通常、ステージIVに分類される多くのがんに対しては、化学療法が行われます。
原発巣が貧血や腸壁に穴が開いていたり、腸閉塞などの合併症を引き起こすおそれがある場合、原発巣は切除され、転移巣に対しては化学療法や放射線療法が行われることがあります。
原発巣と転移巣の両方が完全に切除できない場合、手術は行わず、化学療法や放射線療法が選択されます。最近では化学療法の進歩により、がんが切除可能とみなされるほど縮小した場合、薬物療法の後に手術を検討することもあります。化学療法や放射線療法が効果的でない場合、または患者さんが手術や薬物療法、放射線療法に耐えられない場合、症状の軽減を優先的に行います。
治療実績
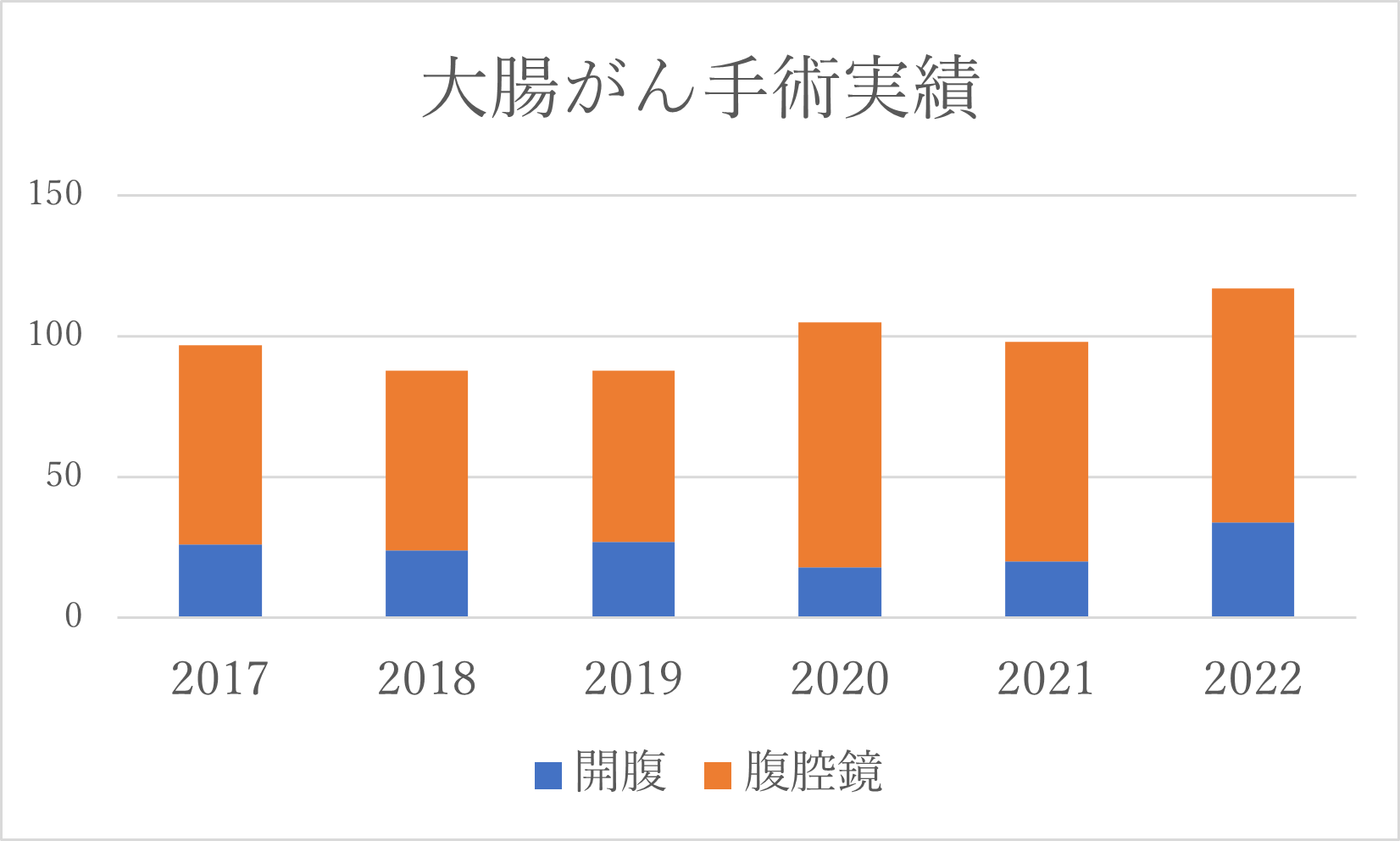
図6
大腸がんの術後経過観察期間
術後の薬物治療や進行がんに対する薬物治療は基本的に外来通院で行われます。治療中に、副作用の状況や体調の管理、病状の変化などを確認するため、定期的に通院が必要です。
治療が終了した後も、体調の確認や再発を疑わせる症状がないかを調べるため、定期的に通院が行われます。通院の頻度は、手術後3年間は通常3~6カ月に1回で、内視鏡、CT、腫瘍マーカーなどの検査が行われます。通常、経過観察の期間は5年間とされています。
CTコロノグラフィーを使った大腸検査
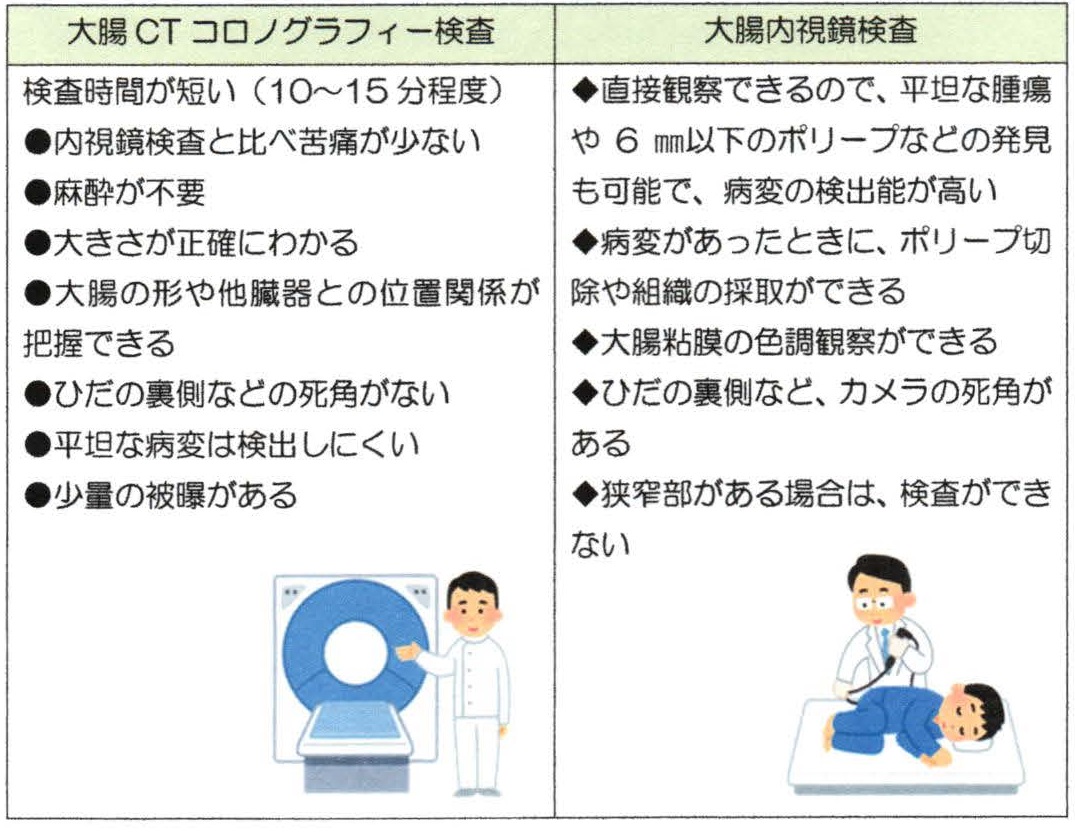
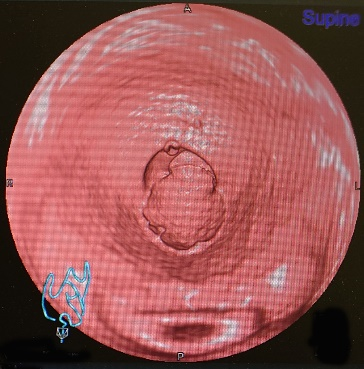
1)CTコロノグラフィーとは
CTコロノグラフィーとは、肛門・直腸から全大腸へ空気を注入したうえでCT撮影を行い、画像処理を行って実際の内視鏡でのぞいているように画像を再構成する方法です。実際の検査では、内視鏡より少ない量の下剤を服用し大腸の中を空にして、当日、CT検査台の上でお尻から炭酸ガスを注入し、CT撮影を行います。炭酸ガスを入れるため、おなかが張った感じがしますが、痛みはほとんどありません。撮影は仰向けとうつ伏せの2回行いますが、10分前後で終了します。
2)大腸CTコロノグラフィー検査と大腸内視鏡検査の比較
CTコロノグラフィの画像
CTコロノグラフィー検査後に、確定診断のため大腸内視鏡検査を施行する場合や症状や状況によっては、先に大腸内視鏡検査をおすすめすることもあります。検査方法を含め消化器外科の担当医にご相談ください。
肛門疾患(担当:若林秀幸 日本大腸肛門病学会専門医、浅見敬一)
痔核、裂肛、痔瘻
肛門の痛み、でっぱり、あるいは出血があったときにはまず「痔がある」とお考えになるかと思います。市販薬での治療で治せることもあるものの、痔の内訳を誤解すると治らないどころか悪化の一途を辿る場合があります。まずはご相談ください。薬での治療や外来手術など、負担の少ない治療を提示させていただきます。
痔には外側がむくんだり肛門の内側から腸のようなものが飛び出る痔核(いぼ痔)、硬すぎや緩すぎの排便の際に肛門が切れる裂肛(切れ痔)、肛門の脇に細いバイパスができて膿を繰り返す痔瘻(あな痔)に大別されます。また肛門の清拭過剰による皮膚炎など痔以外の病態もあり、適切な診断により正しい治療が可能となります。相談のしづらい部位の疾患ですが、肛門に症状がおありの際は是非受診して頂けたらと思います。
当院では主に外来での治療を行い、手術治療は、近隣の専門病院(多摩肛門科病院)への紹介など連携して行っております。
排便障害
便秘や下痢は比較的コントロールされずにいる方が多いです。そのような排便習慣が将来的に痔核や裂肛、痔瘻のリスクに繋がります。肛門疾患におかかりの患者さんは勿論のこと、そうでない方も自分の排便に苦慮されていれば一度ご相談ください。
一般外科(ヘルニア、下肢静脈瘤)・救急・小児外科
腹部救急疾患(胃穿孔、出血、腸閉塞、腹膜炎、急性膵炎、外傷)は随時対応しております。
- 成人ソケイ、大腿ヘルニア手術は数多く手掛けております(年100例以上)。人工膜(メッシュ)を挿入する手術を積極的に取り入れて術後の突っ張り感の軽減に努めています。また最近は腹腔鏡下手術を約半数の方に施行し、整容面にも配慮し早期回復に努めております。
- 下肢静脈瘤は平成26年12月より第1木曜午後に東京デイサージェリークリニックの柳院長(レーザー下肢静脈瘤手術は、日本トップクラスの5,000例以上)が外来を担当しております。
- 小児外科は第4週月曜午後に日本医科大学武蔵小杉病院小児外科部長の高橋翼准教授が外来を担当しております。
通院治療・制がん化学療法通院治療
消化器がん(胃・大腸・食道・肝・膵)乳腺・肺の患者さんに対して外来通院にて化学療法・分子標的療法を行なっています。治療方針に関しては各専門領域の担当医と連携しつつ施行しております。2005年8月より、専任の看護師と薬剤師を擁する「外来輸液療法室」が開設され通院中の患者さんが快適かつ安全に化学療法が施行できる体制を整えております。私共は抗がん剤の臨床試験(治験)を多施設共同で行っております。現在4種が進行中です。
NCD (National Clinical Database) へのご協力のお願い
何卒趣旨をご理解の上、ご協力賜りますよう宜しくお願い申し上げます。
なお、データの提供を希望されない場合は、担当医までお知らせください。
甲状腺外来
甲状腺外来は月曜午後に、日本医科大学付属病院内分泌外科の銭医師が外来を担当しております。
【取扱い疾患】
悪性・良性腫瘍、悪性リンパ腫、甲状腺機能亢進症(バセドウ病)・低下症(橋本病)、甲状腺炎(亜急性、急性化膿性)、副甲状腺疾患等
健診・人間ドックでの胸部CT検査や頸動脈エコー検査等で偶発的に甲状腺腫瘤や腫大等の異常を認める場合があります。また、いわゆる「不定愁訴」と思われる様々な自覚症状が、実は甲状腺機能異常(機能亢進症または低下症)による可能性もあります。機能亢進症の例としては、イライラ,動悸,多汗,手の震え,体重減少,下痢,眼球の突出,甲状腺の腫れ等が、低下症の例としては、肌のかさつき,気力の衰え,便秘,体重増加,寒がり,眉毛の脱毛等が挙げられます。また、トピックとして「不妊症」があります。甲状腺機能異常は、不妊症との関係や流産率の上昇が報告され、日常生活に差し支えない程度のごくわずかな潜在性甲状腺機能低下症でも流産率が上昇する可能性があるようです。軽症の機能低下症に対してホルモン補充(内服)を行うことにより、妊娠率や流産率が改善したとの報告があります。
甲状腺疾患を疑った場合、甲状腺関連採血と超音波検査を行います。腫瘤を認めた場合は、必要に応じて良悪性を診断するために甲状腺細胞診を行います。
また、原因不明の高カルシウム血症、尿路結石症、骨粗しょう症や病的骨折等の場合、副甲状腺機能亢進症の可能性があります。このような場合、カルシウムおよび副甲状腺ホルモン等の採血を行い、必要に応じて各種画像検査(超音波検査、造影CT検査、MIBIシンチ)でその局在診断を試み、副甲状腺腫大を認めた場合は手術適応となります。
以上、何かご心配な点がございましたら、ご遠慮なく受診して下さい。
研究概要
研究目的
臨床上の疑問点をテーマとし、臨床研究で得られた結果をフィードバックさせ治療成績の向上を目指すこと。
研究体制
消化器系臓器別に上部消化器管、下部消化器管、肝・胆・膵の3領域における病態生理、臨床病理的研究を行う体制をとっている。研究課題は癌に関連するものが多い。その他手術手技、腹腔鏡下手術、外科侵襲など。
研究材料・方法
診療業務から得た臨床データ、血液、組織、臓器等を材料としている。病理組織学的方法を用いる場合には、当院病理部との共同研究となる。分子生物学的方法を用いるには第二病院・先端医学研究所の協力、指導を得ている。文部科学省、厚生労働省の科学研究補助金による研究、多施設共同研究、日本がん臨床試験推進機構主導の臨床試験にも参画している。
研究結果の公表
医学会、研究会等で発表する、あるいは医学雑誌、著書等に論文として公表すること。
当科における2010年からの論文業績 (PDF:501KB)
![]()
お問い合わせ(平日・夜間・休日救急外来)
日本医科大学多摩永山病院
〒206-8512 東京都多摩市永山1-7-1
TEL: 042-371-2111(代表)



